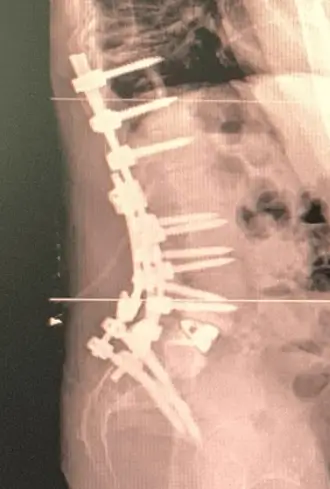
La fusión toracolumbar es una cirugía para estabilizar la columna en casos seleccionados de degeneración avanzada, espondilolistesis, deformidad o fracturas. No es para todo el mundo: exige una evaluación clínica y radiológica rigurosa, agotar el tratamiento conservador cuando procede y alinear expectativas con un plan de rehabilitación estructurado. La recuperación suele medirse en semanas a meses según la complejidad, y los riesgos existen, aunque se reducen aplicando protocolos de recuperación intensificada (ERAS), navegación/robótica y equipo experimentado.
- Indicada ante inestabilidad, deformidad significativa o dolor refractario con correlación imagen-clínica.
- Existen alternativas conservadoras y otras cirugías (p. ej., descompresión, prótesis discal) según el caso.
- La estancia hospitalaria y complicaciones pueden reducirse con ERAS y planificación precisa.
- La vuelta a actividades de oficina suele ocurrir entre 4–8 semanas; trabajos físicos, 8–12+ semanas, con variabilidad individual.
¿Qué es la fusión toracolumbar y a quién puede ayudar?
Es una intervención que une de forma permanente dos o más vértebras de la región torácica y lumbar mediante injerto óseo e implantes (tornillos pediculares, barras y, en ocasiones, cajas intersomáticas). Su objetivo es eliminar un movimiento doloroso o inestable, corregir la alineación y proteger estructuras neurológicas.
Indicaciones habituales:
- Espondilolistesis degenerativa o ístmica con inestabilidad documentada y síntomas invalidantes.
- Estenosis de canal con inestabilidad asociada o deformidad que requiere, además de descomprimir, estabilizar.
- Deformidad del adulto (escoliosis/cifosis) que altera la función y la calidad de vida.
- Fracturas inestables, tumor o infecciones que comprometen la estabilidad.
- Pseudoartrosis (fusión previa no consolidada) o cirugías previas con fallo mecánico.
Las guías clínicas y criterios de cobertura de sociedades científicas inciden en seleccionar bien: la fusión no debe indicarse para dolor inespecífico sin criterios de inestabilidad o deformidad, ni como respuesta automática a una hernia de disco sin más. La clave es correlacionar clínica y pruebas de imagen y agotar opciones conservadoras cuando están indicadas.
¿Cómo se diagnostica y planifica?
La decisión se apoya en:
- Historia clínica y exploración neurológica: patrón del dolor, claudicación neurógena, déficits motores o sensitivos, impacto funcional.
- Resonancia magnética: valora estenosis, discopatías y compresión neural.
- Radiografías dinámicas (flexo-extensión): evidencian inestabilidad en algunos casos.
- TAC: útil para valorar facetas, pars interarticularis, fusión previa o complejas osteotomías.
- Planificación 3D y navegación/robótica: facilitan precisión en la colocación de implantes y pueden disminuir complicaciones.
En determinados escenarios (dolor discogénico puro, dolor facetario, dolor sacroilíaco) pueden considerarse pruebas complementarias (bloqueos diagnósticos) si realmente van a cambiar la conducta.
Alternativas: conservadoras y quirúrgicas
Antes de la cirugía
- Programa de ejercicio terapéutico y educación (enfoque biopsicosocial): base del manejo del dolor lumbar y de muchas deformidades compensadas.
- Tratamiento farmacológico prudente (analgésicos no opioides y antiinflamatorios a corto plazo; evitar cronificar opioides).
- Fisioterapia activa; intervenciones pasivas como complemento.
- Infiltraciones/ablación por radiofrecuencia: en casos seleccionados (facetario o sacroilíaco).
- Medicina regenerativa en indicaciones restringidas (PRP/células mesenquimales) cuando se busca retrasar o evitar cirugía; la evidencia es heterogénea y debe individualizarse.
Opciones quirúrgicas distintas a la fusión toracolumbar
- Descompresión aislada (laminectomía/foraminotomía) cuando hay estenosis sin inestabilidad.
- Prótesis discal (casos muy seleccionados, generalmente uno o dos niveles y sin inestabilidad relevante) cuando el objetivo es preservar movilidad.
- Abordajes mínimamente invasivos (MIS) —OLIF/XLIF, TLIF/PLIF MIS— que pueden integrarse en estrategias de fusión con menor agresión de tejidos.
La elección combina diagnóstico, anatomía, objetivos funcionales y expectativas del paciente.
Beneficios esperables frente a riesgos y efectos adversos
Beneficios potenciales: alivio del dolor de origen mecánico-inestable, mejora de la marcha y la capacidad funcional, corrección de deformidad, protección neurológica, y, cuando está bien indicada, resultados sostenibles.
Riesgos y complicaciones: infección, sangrado/trombosis, fuga de líquido cefalorraquídeo, lesión nerviosa/vascular, mala posición o rotura de implantes, pseudoartrosis, dolor persistente, complicaciones anestésicas. La probabilidad depende de la edad, comorbilidad, tabaquismo, densidad ósea, niveles a fusionar y complejidad de la corrección.
Cómo reducir riesgos: protocolos de Recuperación Intensificada (ERAS), optimización preoperatoria (anemia, nutrición, control glucémico, cesación tabáquica), planificación 3D, navegación/robótica y rehabilitación precoz. La literatura reciente asocia ERAS con menor estancia, menor dolor postoperatorio y, en algunos trabajos, menos complicaciones.
Tiempos de recuperación realistas
- Primeras 48–72 h: control multimodal del dolor, movilización precoz, alta cuando el control del dolor, la deambulación y la seguridad domiciliaria lo permiten.
- Semanas 2–4: caminatas diarias, higiene postural; inicio de fisioterapia estructurada (según cirugía y evolución).
- Semanas 4–8: retorno progresivo a trabajo de oficina si el dolor está controlado y sin fármacos sedantes; ejercicios de fuerza del “core”.
- Semanas 8–12: aumento de resistencia y fuerza; muchos pacientes con trabajo físico requieren adaptación gradual y más semanas.
- 3–6 meses: consolidación funcional; actividades de mayor impacto solo si el cirujano las autoriza según la fusión y la clínica.
Estos plazos varían según el número de niveles, necesidad de osteotomías, calidad ósea, edad y condición física. Las expectativas deben ajustarse en consulta.
Criterios prácticos para derivación a valoración quirúrgica
- Dolor incapacitante o claudicación neurógena con impacto laboral/familiar, pese a ≥6–12 semanas de tratamiento bien hecho.
- Déficit neurológico progresivo o inestabilidad radiológica relevante.
- Deformidad que altera el equilibrio sagital/coronal y la calidad de vida.
- Fallo de fusión (pseudoartrosis) con dolor mecánico y/o disfunción.
¿Cuándo acudir a urgencias?
- Debilidad progresiva en las piernas, caída del pie o pérdida de fuerza súbita.
- Fiebre alta con dolor de espalda intenso tras cirugía.
- Alteraciones en el control de esfínteres o anestesia en “silla de montar”.
- Dolor súbito e incapacitante con empeoramiento rápido.
Mitos y realidades
- Mito: “La fusión cura cualquier lumbalgia”. Realidad: solo es útil en indicaciones concretas; no para dolor inespecífico sin inestabilidad o deformidad.
- Mito: “Si me opero, me olvido de la fisioterapia”. Realidad: el ejercicio y la rehabilitación son determinantes del resultado.
- Mito: “La técnica MIS evita riesgos”. Realidad: puede reducir agresión tisular, pero no elimina riesgos inherentes.
FAQs
¿En qué casos no suele recomendarse una fusión?
Dolor lumbar inespecífico sin inestabilidad, estenosis sin inestabilidad clara o una hernia de disco aislada sin criterios de fusión suelen manejarse con otras opciones.
¿Cuánto dura la cirugía y cuántos niveles se suelen fusionar?
De 2 a 5 horas según niveles y complejidad. Los niveles dependen de la patología; en deformidad pueden ser múltiples, en espondilolistesis a veces 1–2.
¿La navegación o el robot garantizan mejores resultados?
Ayudan a colocar implantes con más precisión y a estandarizar procesos, lo que puede reducir complicaciones. No sustituyen la selección adecuada del caso ni la experiencia quirúrgica.
¿Cuándo podré conducir y volver a trabajar?
Conducción corta cuando el dolor lo permita y sin medicación sedante (habitualmente a partir de 3–4 semanas). Trabajo de oficina 4–8 semanas; físico, 8–12+ según evolución.
¿Se pierde movilidad para siempre?
Se sacrifica el movimiento de los niveles fusionados, pero se busca preservar la función global y aliviar el dolor. La rehabilitación ayuda a compensar.
¿Qué probabilidad hay de reoperación?
Existe riesgo de pseudoartrosis o problemas en niveles adyacentes a medio-largo plazo. Selección adecuada, técnica correcta y hábitos saludables reducen esa probabilidad.
Glosario
- Artrodesis: fusión quirúrgica de dos o más vértebras.
- Osteotomía: corte controlado del hueso para corregir una deformidad.
- ERAS: protocolo de recuperación intensificada para optimizar el postoperatorio.
- Pseudoartrosis: falta de consolidación ósea tras una fusión.
- Abordaje MIS: técnica mínimamente invasiva con menor agresión de tejidos.
Aviso: Este contenido es informativo y no sustituye una valoración médica individual.
Referencias
- North American Spine Society (NASS). Coverage & Clinical Guidelines sobre fusión lumbar y criterios de uso (actualizaciones 2021–2025). https://www.spine.org (acceso 2025).
- Congress of Neurological Surgeons (CNS). Lumbar Fusion Guideline (J Neurosurg Spine). 2014, con actualizaciones y literatura complementaria. https://www.cns.org (acceso 2025).
- NICE NG59. Low back pain and sciatica in over 16s: assessment and management. https://www.nice.org.uk/guidance/ng59 (acceso 2025).
- Debono B, et al. Consensus statement for perioperative care in lumbar spinal surgery (ERAS). Spine J. 2021. https://www.thespinejournalonline.com (acceso 2025).
- Bansal T, et al. ERAS en cirugía de columna: revisión. 2022. https://pmc.ncbi.nlm.nih.gov/articles/PMC9293758/ (acceso 2025).
- Xu W, et al. Meta-análisis: fusión lumbar vs manejo no quirúrgico en dolor crónico. 2021. https://pubmed.ncbi.nlm.nih.gov/33253955/ (acceso 2025).
Descargo de responsabilidad: Este contenido es educativo y no sustituye la valoración médica individual. Si tienes síntomas preocupantes o dudas sobre tu caso, acude a un profesional sanitario.